Por la frecuencia con que se presentan alteraciones que dependen de las venas de las extremidades inferiores conviene revisar algunos conceptos de la anatomía. Se distinguen las venas profundas y las venas superficiales. El 90% del retorno venoso se efectúa por las venas profundas. Entre las venas superficiales se distinguen la safena mayor, que se origina en el dorso del pie, pasa por delante del maléolo medial y sigue subiendo hasta unirse con la vena femoral, que forma parte del sistema profundo, a nivel del cayado de la safena, un poco por debajo del ligamento inguinal, en el lado medial del muslo; y la safena menor que se forma por el lado del pie y sube por la parte posterior de la pierna para unirse con el sistema profundo a nivel del hueco poplíteo. Entre la safena larga y la corta existen anastomosis venosas y entre el sistema superficial y el profundo existen comunicaciones a través de venas perforantes o comunicantes.
Tanto las profundas, las superficiales y las comunicantes tienen en su interior unas válvulas unidireccionales que dirigen la sangre en el sentido de retornar hacia el corazón, y desde las venas superficiales hacia las profundas. El retorno de la sangre también se ve favorecido por la acción de los músculos al contraerse, como ocurre al caminar o correr.
Cuando las válvulas fallan por dilatación de las venas o alteración de su estructura, como ocurre cuando ha habido flebitis, la presión hidrostática de la columna de sangre aumenta a nivel de los tobillos cuando la persona está de pie debido a que la columna ya no es interrumpida por las válvulas (que están incompetentes). Este aumento de la presión hidrostática favorece la salida de líquido y la formación de edema. La presión se puede transmitir a la red venosa superficial a través de venas comunicantes o perforantes con válvulas incompetentes, o por una insuficiencia de las venas safenas mayor o menor, donde se comunican con el sistema profundo. Esto favorece el desarrollo de várices y con el tiempo se generan alteraciones tróficas de la piel que se manifiestan por cambios de pigmentación, atrofia, fragilidad, mayor susceptibilidad a infecciones (celulitis), y la formación de úlceras varicosas de difícil cicatrización.
Conviene hacer alguna mención del sistema linfático que es una extensa red vascular que contribuye a drenar líquido, llamado linfa, desde los tejidos del cuerpo para devolverlos a la circulación venosa. Esta red comienza con pequeños capilares linfáticos ciegos que se van anastomosando y forman conductos de mayor calibre hasta que finalmente la linfa drena en el sistema venoso en la base del cuello. A lo largo del camino se van intercalando los ganglios linfáticos que cumplen una importante función inmunológica. En la sección del examen general se vieron los principales grupos de ganglios que pueden llegar a examinarse, aunque existen muchos más en ubicaciones profundas.
Entre el sistema arterial y el venoso se forman extensas redes de capilares en donde se intercambian líquidos, electrolitos y distintas moléculas. Conviene tener presente que la presión hidrostática intravascular tiene una importante participación en la salida de agua desde el intravascular al extravascular, y que la presión oncótica, determinada fundamentalmente por los niveles de albúmina en la sangre, contribuye a la entrada del líquido. También pueden influir cambios en la permeabilidad de los capilares (p.ej., edemas de causa anafiláctica). Si la presión hidrostática está aumentada, o la presión oncótica está disminuida, se favorece la formación de un edema blando. Este se reconoce por el aumento de volumen que genera y porque al aplicar presión con un dedo se produce una depresión en la superficie de la piel que permanece un rato (signo de la fóvea). Si el problema es un menor drenaje linfático, el edema es más duro (p.ej., después de una mastectomía radical con vaciamiento ganglionar de la axila, el brazo puede aumentar de volumen por un infiltrado duro).
Pulsos

Extremidad superior
Radial, situado en la cara anterior y lateral de las muñecas, entre el tendón del músculo flexor radial del carpo y la apófisis estiloide del radio. (arteria radial).
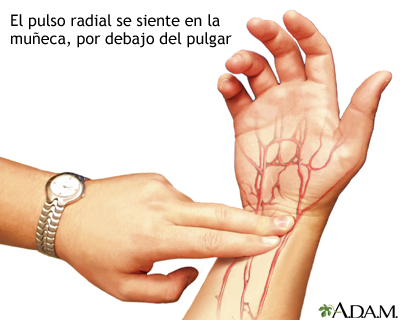
Pulso ulnar: en el lado de la muñeca más cercano al meñique (arteria ulnar).

Pulso braquial,entre el bíceps y el tríceps, en el lado medial de la cavidad del codo, usado frecuentemente en lugar del pulso carotideo en infantes (arteria braquial).

Extremidades inferiores
Pulso femoral: en el muslo.

Pulso poplíteo, en el hueco o fosa poplítea debajo de la rodilla

Pulso pedio
en el empeine del pie (arteria dorsal del pie).

Pulso tibial anterior:
Detrás del tobillo bajo el maléolo medial (arteria tibial posterior).

Examen físico
Cuando existen lesiones estenosantes de tipo ateroesclerótico los pulsos se sienten débiles en los sectores comprometidos o no se palpan.
Cuando existen lesiones críticas arteriales se puede presentar claudicación intermitente que es un dolor por isquemia que se presenta en el sector afectado cuando se efectúa una mayor actividad muscular. Puede ocurrir en las extremidades superiores o en las inferiores. Si es en las piernas, el dolor se presenta al caminar una cantidad determinada de cuadras y se alivia con el reposo.
En una obstrucción arterial aguda el segmento distal pierde sus pulsos, se vuelve pálido y frío, se genera dolor. Según el grado de isquemia se pueden comprometer los movimientos y la sensibilidad (parestesias).En la insuficiencia arterial crónica se encuentran pulsos débiles o ausentes, frialdad distal y alteraciones tróficas (piel delgada, pérdida de los pelos del dorso de los ortejos y del pie, uñas gruesas). Pueden haber úlceras en las zonas más isquémicas o desarrollarse una gangrena seca de algún ortejo (muerte de tejidos isquémicos que evolucionan a una momificación).
También se presenta claudicación intermitente. Cuando el paciente está acostado y se le levantan las piernas (unos 60º), los pies se ponen pálidos, en cambio, cuando las piernas se bajan (sentándose o poniéndose de pie), se observa lentitud en recuperar el color rosado y el llene venoso; después de un rato, puede aparecer un aspecto eritematoso fuerte. Estos cambios pueden no ser confiables si existe aumento de la circulación colateral o insuficiencia venosa con incompetencia valvular.
Otras condiciones que pueden dar lesiones vasculares periféricas son las vasculitis, por compromiso de pequeños vasos (lupus eritematoso diseminado, esclerodermia, etc.); fenómenos embólicos (por endocarditis, rupturas de placas de ateroma, mixomas, trombos auriculares, etc.); tromboangeítis obliterante o enfermedad de Buerger.Sistema Venoso:
Entre las alteraciones más frecuentes de encontrar están las várices, especialmente procedentes de la safena larga (mayor o interna) y la corta (menor o externa). Las mujeres son más proclives a presentarlas.En las venas superficiales se pueden presentar inflamaciones, llamas flebitis, por causas traumáticas, infecciosas o químicas. En las extremidades superiores son frecuentes por el uso de cánulas intravenosas. Las flebitis superficiales se caracterizan por presentar eritema en la zona inflamada, dolor, y se palpa un cordón correspondiente a la vena inflamada. En el interior del vaso frecuentemente se produce un coágulo, pero el riesgo de una embolía es bajo, salvo cuando el coágulo tiene posibilidades de progresar al sistema profundo (por ejemplo, cuando está cerca del cayado de la safena larga).
En las venas profundas también se producen flebitis. En estos casos el riesgo de una embolía pulmonar es mayor, y desgraciadamente no siempre los signos clínicos son evidentes. En una tromboflebitis de una extremidad inferior se puede encontrar un aumento de volumen de la pierna, el cual será más extenso mientras más arriba llegue el compromiso trombótico. El paciente puede sentir dolor localizado en la pantorrilla, la cual además se nota como si estuviera infiltrada y, por lo tanto, cuando se trata de producir un bamboleo de las masas musculares, éste está reducido. Si se flecta el pie hacia dorsal y se estira el tendón aquiliano, se presenta dolor en las pantorrillas (signo de Homan). En la superficie de la pierna se ve aumento de la circulación colateral, ya que la sangre se desvía de las venas profundas que están con coágulos, hacia las superficiales.
En cuadros de insuficiencia venosa crónica la pierna se puede ver edematosa y se desarrollan várices. Con el transcurso del tiempo y en la medida que la hipertensión venosa se transmite a la red venosa superficial, se desarrollan cambios tróficos en la piel, especialmente cerca de los tobillos. Entre estos cambios destacan una mayor pigmentación, la piel se nota frágil y puede aparecer una úlcera, especialmente hacia el lado medial. En esta zona se producen con frecuencia dermatitis hipostásicas. El conjunto de estas manifestaciones se conoce como síndrome posflebítico.
Otras úlceras que se pueden presentar en las piernas o los pies son (1) las que se pueden ver en algunos pacientes hipertensos y que se caracterizan porque duelen bastante y se presentan en el tercio distal de las piernas, especialmente en la cara externa o posterior; en pacientes diabéticos con neuropatía y microangiopatía, que tienen menor sensibilidad en los pies, y desarrollan úlceras de difícil cicatrización y que frecuentemente se infectan;úlceras de decúbito en enfermos que no se puede mover por sí solos.
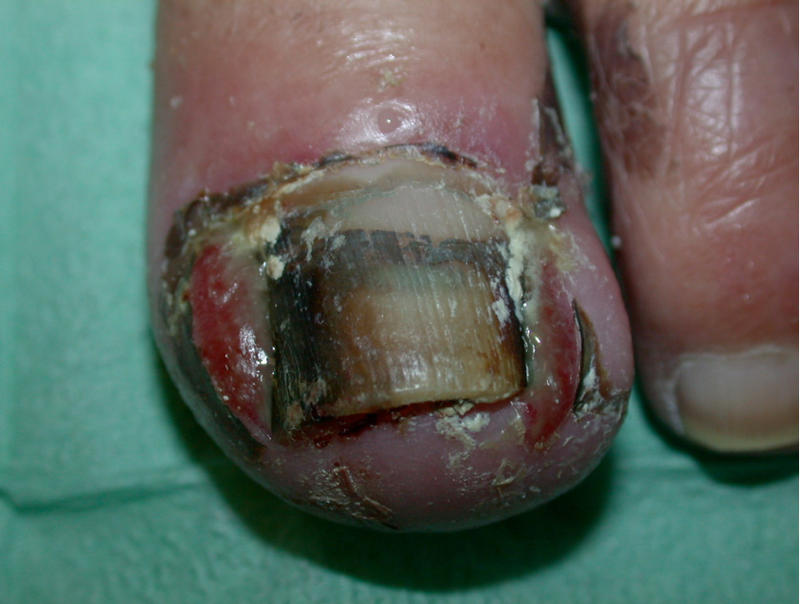
Los pies de los diabéticos requieren cuidados especiales ya que es frecuente que el paciente tenga una neuropatía sensitiva y fenómenos isquémicos que pueden facilidad el desarrollo de úlceras, o la complicación más temida, que es la gangrena húmeda (combinación de isquemia e infección polimicrobiana). Se les recomienda no caminar descalzos, usar zapatos blandos y holgados, secarse bien entre los dedos, inspeccionarse los pies, no usar bolsas de agua caliente.
Anormalidades
claudicación intermitente
obstrucción arterial crónica
valvulitis